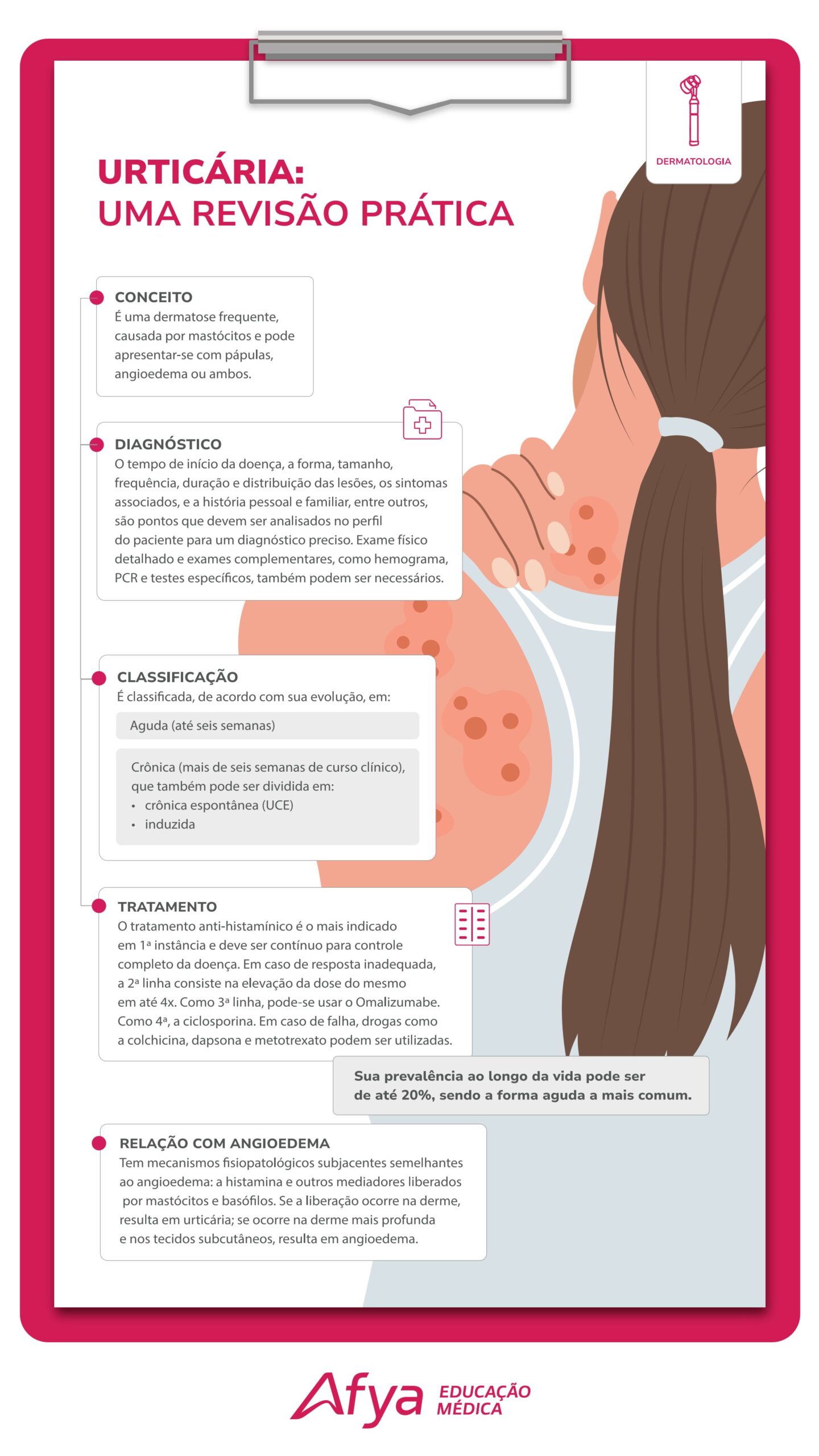
A urticária é classificada de acordo com sua evolução em aguda (até seis semanas) ou crônica (mais de seis semanas de curso clínico). A prevalência de urticária ao longo da vida pode ser de até 20%, sendo a forma aguda muito mais comum do que a crônica.
A urticária e o angioedema têm mecanismos fisiopatológicos subjacentes semelhantes: a histamina e outros mediadores liberados por mastócitos e basófilos. Se a liberação ocorrer na derme, resulta em urticária, enquanto se a liberação ocorrer na derme mais profunda e nos tecidos subcutâneos, resulta em angioedema. A imunoglobulina E (IgE) geralmente participa dessa liberação, mas a ativação de mastócitos não IgE e não imunológica também pode ocorrer. Proteases de aeroalérgenos e ativação do sistema podem ser exemplos de gatilhos não-IgE.
A degranulação dos mastócitos ativados determina a liberação de uma grande quantidade de moléculas solúveis, como histamina, leucotrienos, prostaglandinas (PGs) e outras citocinas. Esse processo pode moldar o infiltrado, aumentar a atividade das células presentes, o que leva à perpetuação do dano. A análise de proteínas solúveis da pele lesionada sugere uma resposta mista Th1/Th2, com a presença de uma grande quantidade de interleucina IL-4, IL-5, IL-33, IL-25 e linfopoietina estromal tímica (TSLP), bem como interferon-gama (IFNγ). Esses fatores inflamatórios determinam a presença de um infiltrado perivascular de composto principalmente por mastócitos, linfócitos, monócitos, neutrófilos, eosinófilos e basófilos. Além disso, marcadores de extravazamento vascular e angiogênese foram encontrados na superfície do endotélio dos vasos afetados.
Leia também: Recomendações sobre as manifestações cutâneas e hematológicas da doença de Sjögren
Clinicamente, as lesões são definidas por edema, eritema, intenso prurido ou queimação e curta duração (< 24 hrs), sendo evanescentes. O angioedema é caracterizado por edema na derme profunda e subcutâneo com presença esporádica de dor e resolução mais lenta em comparação com com as lesões urticariformes (até 72hrs).
Em casos agudos de urticária, a anafilaxia deve ser excluída avaliando-se sinais de desconforto respiratório, gastrointestinal, neurológico ou instabilidade hemodinâmica. A presença de um gatilho externo (picada de inseto, ingestão de alimentos) ou um histórico prévio também devem ser sinais de alerta para considerar a urticária como uma possível manifestação de anafilaxia. Embora a maioria dos casos de urticária aguda permaneça idiopática, mesmo após a anamnese detalhada, os fatores associados mais comuns são infecções respiratórias (40% dos casos), medicamentos (9,2%) e alimentos (0,9%).
Os agentes infecciosos comumente associados à urticária incluem vários vírus (rinovírus, rotavírus, Epstein-Barr, hepatite A, hepatite B, hepatite C, herpes simples), bactérias (estreptococos, micoplasma, Helicobacter pylori) e parasitas. Medicamentos, principalmente antibióticos betalactâmicos, geralmente causam urticária por mecanismo alérgico, embora alguns medicamentos (por exemplo, aspirina, anti-inflamatórios não esteroidais [AINEs], vancomicina, opiáceos) também possam desencadear urticária por meio da degranulação direta de mastócitos.
Classificações
A urticária crônica (UC) pode ser dividida em “urticária crônica espontânea” (UCE), representada com urticas e/ou angioedema de surgimento espontâneo, resultante de causa conhecida, como a autorreatividade decorrente de mastócitos ativados por autoanticorpos, ou de causas desconhecidas; e “urticárias induzidas” (dermografismo sintomático, urticária ao frio, urticária de pressão tardia, urticária solar, urticária ao calor, angioedema vibratório, urticária colinérgica, urticária aquagênica). A subdivisão é baseada na reprodutibilidade clínica das pápulas após exposição a um estímulo direto (por exemplo, frio, pressão, água, etc.) ou na ausência de tal gatilho.
Nesta classificação, condições ou doenças que podem se manifestar com urticas e/ou angioedema, tais como urticária vasculite, urticária pigmentosa, síndromes autoinflamatórias, anafilaxia induzida pelo exercício físico, síndrome de Gleich (angioedema episódico com eosinofilia), síndrome de Wells (celulite eosinofílica), penfigoide bolhoso em estágio anterior ao de manifestação bolhosa, angioedema por mediadores não relacionados aos mastócitos (em geral, angioedema por bradicinina) e outras doenças similares, não são consideradas subtipos de urticária devido à fisiopatogenia distinta.
A doença pode cursar com qualidade de vida prejudicada e está associada a uma considerável redução na produtividade no trabalho, o que pode ser resultante do prurido e do desfiguramento estético (em casos graves).
Diagnóstico
A abordagem diagnóstica na urticária crônica tem três principais objetivos: excluir diagnósticos diferenciais, avaliar a atividade e o impacto da doença, e identificar agentes desencadeantes ou causas subjacentes.
O primeiro passo deve abranger os seguintes questionamentos na história clínica do paciente:
- o tempo de início da doença;
- forma, tamanho, frequência, duração e distribuição das lesões;
- associação ou não com angioedema;
- sintomas associados, como dores ósseas ou articulares, febre, dor abdominal;
- história pessoal e familiar;
- indução por agentes físicos ou exercício;
- ocorrência em relação a alimentos ou medicações, infecções ou estresse emocional;
- histórico social e ocupacional, atividades de lazer;
- tratamentos prévios e resposta aos tratamentos, incluindo-se doses e duração do uso;
- procedimentos diagnósticos prévios e seus resultados.
O segundo passo é a realização de exame físico detalhado. Exames complementares como hemograma, PCR e testes específicos para identificar causas subjacentes ou excluir outras condições podem ser necessários.
Outros exames podem incluir testes de alergia, investigação de infecções (como Helicobacter pylori), doenças tireoidianas, ou urticária induzida. Infecções e malignidades são investigadas conforme a relevância clínica.
Saiba mais: Queimadas no Brasil: Aumento de complicações dermatológicas pode ser consequência
A atividade da doença pode ser analisada pelo UAS7, um escore unificado que avalia os sinais-chave da urticária, urticas e prurido, documentados pelo paciente. É recomendada sua execução na semana anterior à consulta médica. Constitui um instrumento importante na avaliação de atividade clínica da UCE.
O teste de controle da urticária (UCT, urticaria control test), em adição ao UAS7, é importante para avaliar a qualidade de vida bem como o controle da doença, tanto na prática clínica quanto nos protocolos de investigação. O escore de UCT varia entre zero e 16: quanto maior o valor, melhor o controle da doença.
Tratamento
O objetivo do tratamento é alcançar a remissão da doença. É necessário identificar e eliminar, quando possível, causas subjacentes; afastar fatores desencadeantes e uso de agentes farmacológicos na prevenção da desgranulação e liberação de mediadores mastocitários e/ou sobre os efeitos destes mediadores.
O tratamento anti-histamínico deve ser contínuo e sempre visar ao controle completo da doença (UAS7=0) ou UCT>12. Os anti-histamínicos orais são as drogas de primeira linha no tratamento da urticária crônica, especialmente os não sedativos, antagonistas dos receptores H1, como a cetirizina, fexofenadina, loratadina, ebastina, levocetirizina, desloratadina, rupatadina, epinastina e bilastina.
Em caso de resposta inadequada, a segunda linha consiste na elevação da dose do anti-histamínico em até quatro vezes a dose inicial. Deve-se monitorar a função hepática e orientar detalhadamente os doentes.
O Omalizumabe, agente de terceira linha nas urticárias crônicas refratárias às abordagens iniciais, é um anticorpo monoclonal humanizado contra o domínio cε3 da IgE, o qual está próximo ao local de ligação com os receptores FcεRI dos mastócitos e basófilos e FcεRII. A dose ideal para urticária é de 300 mg a cada quatro semanas. No Brasil, o omalizumabe foi licenciado na UCE, em crianças acima de 12 anos de idade, para o uso de 300 mg via subcutânea a cada quatro semanas, por seis meses consecutivos.
Como quarta linha, pode-se utilizar a ciclosporina, que atua inibindo a produção de IL-2 nos linfócitos e reduzindo a produção de imunoglobulinas e a expressão do receptor de alta afinidade para IgE. A dose eficaz para a urticária crônica parece ser de 3 mg/kg/dia, por 8 a 16 semanas, com taxas de sucesso de 64% a 95%. Antes de iniciar a ciclosporina, deve-se avaliar pressão arterial, função renal, além de dosagens de magnésio, ácido úrico e potássio. Esses exames devem ser repetidos periodicamente durante o tratamento. Os efeitos colaterais da ciclosporina são dose-dependentes, ocorrendo em mais da metade dos pacientes tratados com doses mais altas (4 a 5 mg/kg/dia).
Em caso de falha dos tratamentos anteriores, drogas como a colchicina, dapsona e metotrexato tamvém podem ser utilizadas.
Para as exacerbações que não respondem completamente aos anti-histamínicos ou nas exacerbações esporádicas, os corticosteroides orais, como a prednisona, em doses para adultos entre 20 e 50mg ao dia, podem ser necessários em curtos períodos (7-10 dias).
Consulte este mapa mental e outros disponíveis no Pinterest!
Autoria

Marselle Codeço Barreto
Médica pela Faculdade de Medicina Souza Marques e Dermatologista formada pela Universidade Federal do Rio de Janeiro (UFRJ). Preceptora de Dermatologia e Dermatoscopia no Hospital Universitário Clementino Fraga Filho (HUCFF-UFRJ). Possui Título de Especialista em Dermatologia e é Membro Titular da Sociedade Brasileira de Dermatologia (SBD), Grupo Brasileiro de Melanoma (GBM) e International Dermoscopy Society (IDS).
Como você avalia este conteúdo?
Sua opinião ajudará outros médicos a encontrar conteúdos mais relevantes.

